В данной статье речь пойдет об иммунных эффектах пробиотической микрофлоры, в частности – о влиянии приема пробиотических препаратов на частоту и тяжесть острых респираторных инфекций.
70-80% иммунокомпетентных клеток находятся в кишечнике. Между кишечной микробиотой и организмом человека постоянно происходит иммунологический диалог, суть которого сводится к тому, что микрофлора кишечного тракта обеспечивает базовый иммунологический тонус организма - влияет на созревании клеток иммунной системы, стимулирует ответную иммунную реакцию, активирует гуморальное и клеточное звено местной иммунной защиты организма. В свою очередь, иммунная система вырабатывает устойчивую толерантность к пробиотическим микроорганизмам и подавляет патогены, способствуя поддержанию микробного гомеостаза.
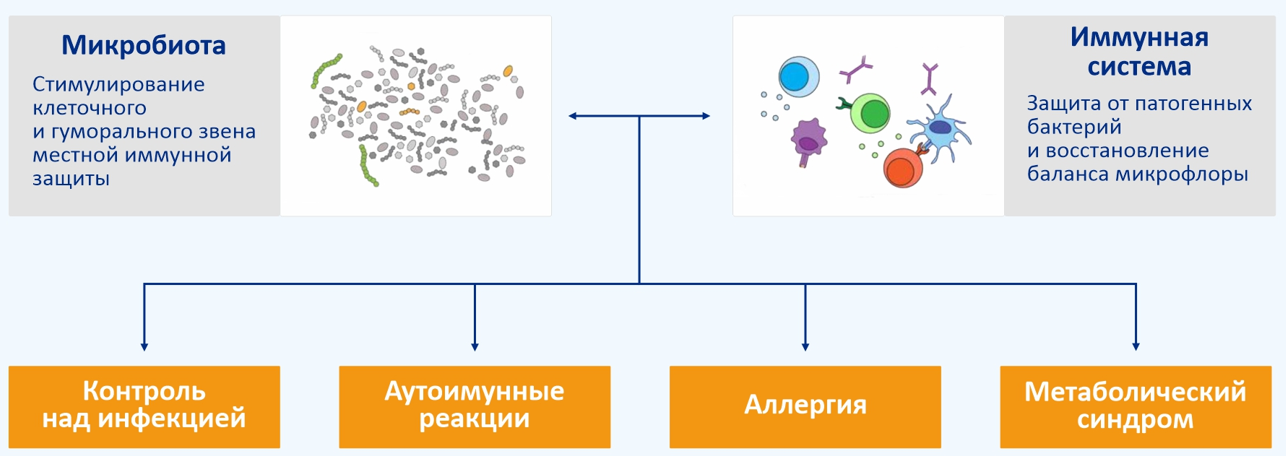
Рис. 1. Микробиота играет фундаментальную роль в индукции, образовании и функционировании иммунной системы (Yasmine Belkaid and Oliver J. Harrison, 2017).
Механизмы иммуномодулирующего действия микробиоты
-
При взаимодействии пробиотических бактерий с Toll-подобными рецепторами иммунных клеток запускается синтез различного типа цитокинов. Внутриклеточное накопление цитокинов является одним из маркеров высокого уровня спонтанной активности иммунной системы, и целиком подтверждает принцип: «Здоровая микробиота – сильный иммунитет».
-
Существует связь между составом микробиоты и выраженностью воспаления и вызываемого им повреждения тканей. Например, во время острой инфекции слизистой оболочки встреча воспалительных моноцитов с микробиотой в желудочно-кишечном тракте способствует выработке ими липидного медиатора PGE2, который, в свою очередь, ограничивает уровень активации нейтрофилов, повреждающих ткань (Grainger et al., 2013).
-
Кишечная микробиота продуцирует короткоцепочечные жирные кислоты, которые способствуют делению и поддержанию регуляторных Т-клеток. Как известно, регуляторные Т-клетки играют важную роль в контроле воспаления и аутоиммунных реакциях. Эти жирные кислоты также важны для развития, выживания и функционирования Т-клеток памяти (Cui et al., 2015; Martin et al., 2007; Pearce et al., 2009; van der Windt и др., 2013).
-
Микробиота в полной мере влияет на синтез определенных Ig A, которые являются инструментом иммунного надзора над составом микрофлоры при полном отсутствии воспаления. Этот пример приобретенного иммунитета к нормальной микрофлоре имеет фундаментальное значение для удержания микробиоты в ее физиологической нише и тесно связан с физиологией тканей, способствуя поддержанию целостности и регуляции ткани в целом (Kawamoto et al., 2014; Sutherland и др., 2016).
-
Наиболее впечатляющий стимулирующий (адъювантный) эффект пробиотической микробиоты на иммунную систему демонстрирует результат применения микробиоты от здоровых доноров при лечении колита, вызванного Clostridium difficile (van Nood et al., 2013).
Таким образом, накопленные многочисленные научные данные создают четкую картину, что комменсальные микроорганизмы играют фундаментальную роль как в тренировке иммунной системы, так и в ее функциональной настройке, тем самым действуя как адъюванты для иммунной системы в целом.
Клинические исследования подтверждают данные экспериментальных исследований. В клинической практике также выявлена сильная взаимосвязь между составом микрофлоры и заболеваемостью, в том числе острыми респираторными инфекциями.
Тематическое многоцентровое двойное слепое рандомизированное плацебо-контролируемое исследование было проведено в Финляндии (Katja Hattaka et al., 2001). Целью данного исследования было установить, может ли длительное употребление продукта, обогащенного лактобактериями, снизить заболеваемость инфекциями дыхательных путей (острым средним отитом, синуситом, бронхитом, пневмонией) у детей, посещающих детские учреждения. В исследование был включен 571 здоровый ребенок в возрасте от 1 года до 6 лет (средний возраст - 4,6 года). Дети были рандомно распределены в две группы: основная группа (282 ребенка) получала молоко, содержащее L. rhamnosus GG в количестве 5-10 х 105 КОЕ/мл; контрольная группа (289 детей) употребляла такое же по составу молоко, но без добавления пробиотика. Исследование продолжалось в течение 7 месяцев в сезон простуд (с осени до весны), на протяжении этого периода дети получали молоко (с пробиотиком и без него) 3 раза в день 5 дней в неделю (примерно 260 мл молока в сутки).










